はじめに
– 大腸がんの簡単な概要
大腸の壁はバウムクーヘンのようないくつかの層構造になっており、大腸がんは最も内側の粘膜層の細胞が異常に増殖することで発生するがんの一種です。日本ではがんの死因として高い位置を占めており、男女ともに多くの患者が毎年新たに診断されています。この病気は初期では症状がほとんどないこともあるため、定期的な健康診断とスクリーニングが非常に重要です。
– 早期発見と認識の重要性
大腸がんの早期発見は治療の成功率を大幅に向上させる鍵となります。早期の段階で発見された大腸がんは、手術や治療が効果的であり、5年生存率も非常に高いです。一方、進行した段階での発見は、治療が困難となり、予後も悪化します。このため大腸がんの認識を高め、定期的なスクリーニングを受けることが、健康な生活を維持するための最も効果的な方法となります。
大腸がんとは?
– 定義と説明
大腸がんは大腸(結腸と直腸)の細胞が異常に増殖し、腫瘍を形成する病気です。この増殖は制御が効かなくなった細胞が原因で、時とともに健康な組織を侵害し、他の体の部位にも広がる可能性があります。大腸がんは日本をはじめとする多くの国でのがん死因の上位に位置しており、早期発見と治療が非常に重要です。
– 大腸がんと直腸がんの違い
大腸がんは、結腸がんと直腸がんの総称です。結腸がんは、結腸(大腸の上流の盲腸からS状結腸までの部分)に発生したがんです。一方、直腸がんは大腸の最後の部分、つまり肛門に近い部分に発生したがんを指します。これらのがんは、発生する位置によって治療法や症状が異なることがあります。
原因とリスク要因
– 遺伝的要因
大腸がんのリスクは、家族歴や遺伝的な変異によって高まることが知られています。特定の遺伝子変異を持つ家族では、大腸がんの発症リスクが一般の人々よりも高くなる可能性があります。これらの遺伝的要因を持つ人々は、定期的なスクリーニングやカウンセリングを受けることが推奨されます。
– ライフスタイルの要因: 食事、喫煙、アルコールなど
- 食事: 高脂肪・低繊維の食事は大腸がんのリスクを高めるとされています。野菜や果物を多く摂取し、赤肉の摂取を減らすことでリスクを低減することができます。
- 喫煙: タバコは大腸がんのリスクを高める要因の一つです。長期間の喫煙は、特にリスクを高める可能性があります。
- アルコール: 過度なアルコール摂取も大腸がんのリスクを増加させることが示されています。適量の摂取を心がけることが重要です。
– 年齢や他の健康状態
大腸がんのリスクは、年齢とともに増加します。40歳以上の人々は、大腸がんのスクリーニングを受けることが推奨されています(*)。また、炎症性腸疾患や特定の遺伝的疾患を持つ人々も、大腸がんのリスクが高まる可能性があります。
注目すべき症状
– 排便の変化
大腸がんは、排便の頻度や一貫性に変化をもたらすことがあります。例えば、下痢や便秘が続く、またはそれらが交互に現れる場合、注意が必要です。また、便の形状が細くなることも大腸がんの兆候として知られています。
– 便に血が混じる
便に鮮やかな赤色や暗い色の血が混じることは、大腸がんの一般的な症状の一つです。このような症状が現れた場合には速やかに医師の診察を受けることが重要です。
– 腹痛や不快感
大腸がんは腹部の痛みや不快感を引き起こすことがあります。特に持続的な腹痛や圧迫感がある場合には医師の診察が必要です。
– 説明のつかない体重減少
食事や運動の習慣に変化がないにも関わらず、体重が急激に減少する場合、これは大腸がんの可能性を示す症状の一つです。体重減少はがんが体の栄養を消耗している兆候である可能性があります。
スクリーニングの重要性
– スクリーニング方法の種類: 便潜血検査、大腸内視鏡検査
- 便潜血検査: 便の一部を取って検査に提出し、便中の隠れた血を検出するためのテストです。この検査が陽性であれば、大腸にポリープや大腸がんなどの病変がある可能性があり、引き続いて大腸内視鏡検査(大腸カメラ)が推奨されます。なお痔でも便潜血検査は陽性になりますが、便潜血検査は痔と大腸ポリープや大腸癌を区別できません。
- 大腸内視鏡検査: 一般に大腸カメラと言われている検査です。これは1.5L〜2Lの大量の下剤を飲み、10回近く排便してもらい、大腸内の便をすっかり除去した後、大腸カメラを肛門から入れて大腸の全体を詳しく調べるための方法です。がんが疑われる病変があれば生検(細胞を摘まむ)をすることができ、小さなポリープであればその場で切除することもできます。
合併症として検査中の痛みや腹部の張り感はしばしばあります。また希な合併症としては出血や腸穿孔(腸に穴が開く)などがあり得ます。このようにこの検査には高度な手技を必要とするため、無症状の方にはまずは便潜血検査から行います。
– 推奨される検査の年齢と頻度
大腸がんのリスクが増加する40歳から定期的なスクリーニングが推奨されます。高リスクの人々、例えば家族歴がある人や遺伝的な要因を持つ人は、より早い年齢からスクリーニングを開始することが考えられます。
一般的に便検査は年1回が推奨されています。
一方、大腸内視鏡検査は2020年に発表された日本消化器内視鏡学会のガイドラインによれば、その頻度は次のように推奨されています。
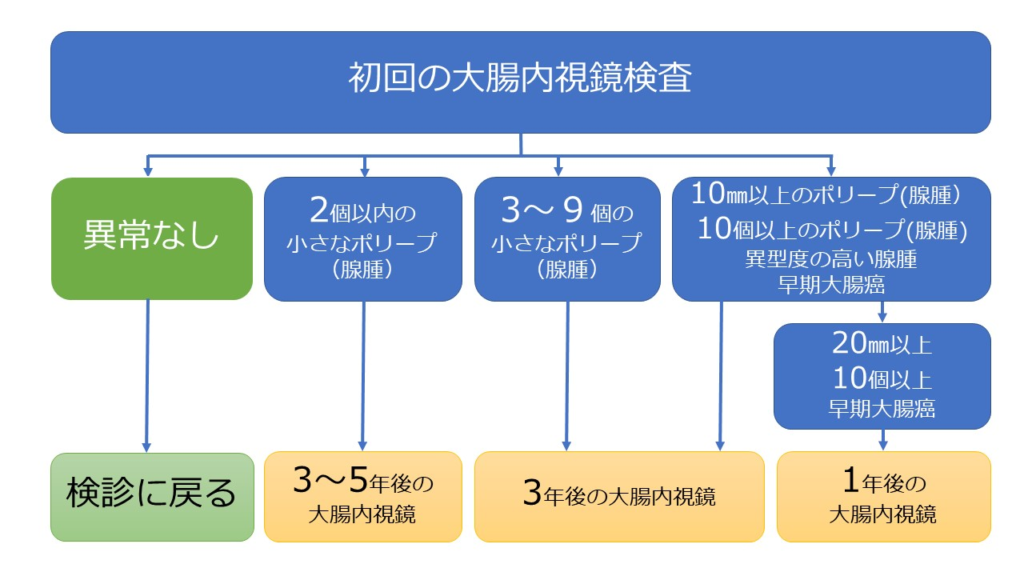
(2020年に発表された「大腸内視鏡スクリーニングとサーベイランスガイドライン」より
– 早期発見の利点
大腸がんの早期発見は、治療の成功率を大幅に向上させることができます。早期の段階での発見と治療により、5年生存率は非常に高くなります。また、早期に発見できれば内視鏡だけで治療は完結するため、手術や抗がん剤治療を避けることができる可能性があります。
治療
– 内視鏡治療
早期の大腸がんでは、大腸カメラを使った内視鏡手術でがんを取り除くことが可能です。
– 手術
大腸がんの主な治療方法の一つは手術です。がんの位置や進行度に応じて、がん組織や転移が疑われる周囲のリンパ節を取り除くことを目的とします。なお肛門のすぐそばに発生したがんの場合には、人工肛門が必要になることがあります。
– 化学療法
化学療法はがん細胞の成長や分裂を阻止する抗がん剤を使用する治療方法です。これは手術後の再発を防ぐためや、進行したがんを縮小させるために使用されます。近年では特定の分子や遺伝子変異を持つがんに対して特に効果的な、分子標的薬と呼ばれる薬物による治療も盛んです。
– 放射線治療
放射線治療は高エネルギーの放射線を使用してがん細胞を破壊する治療方法です。肛門に近い直腸がんや肛門管がんに対して選択されることがあります。
予防とライフスタイルの変更
– 食事の推奨事項
大腸がんの予防には、バランスの良い食事が非常に重要です。特に、繊維質を豊富に含む食品(例: 野菜、果物、全粒穀物)の摂取を増やし、赤肉や加工肉の摂取を減らすことが推奨されます。また、脂肪の摂取を減らし、魚やオリーブオイルなどの健康的な脂肪を選ぶことも大切です。
– 定期的な運動の重要性
定期的な運動は大腸がんのリスクを低減する効果があります。運動は体重の管理や免疫機能の向上にも寄与します。
– アルコールとタバコの制限
アルコールやタバコは大腸がんのリスクを高める要因として知られています。適量のアルコール摂取を心がけ、タバコはできるだけ避けることが、がんの予防に役立ちます。特に、喫煙は多くのがんの原因となるため、禁煙を強く推奨します。
まとめ
大腸がんの予防と治療において、予防に対する認識の高まりと病変の早期発見は極めて重要です。早期の段階での発見は、治療の成功率を大幅に向上させ、患者さんの生活の質を維持する鍵となります。この記事を通じて大腸がんのリスクとその予防についての認識を深めることができたことを願っています。
大腸がんのリスクを低減するためには、定期的なスクリーニングが不可欠です。読者の皆さんには適切なスクリーニングを受けることを強く推奨します。
最後までお読みいただきありがとうございました!







コメント